Делирий у пациентов в критическом состоянии
В первой, эректильной, фазе шока у пациента развивается простое психомоторное возбуждение. Пациент возбужден, беспокоен, мечется, кричит. Во второй, торпидной, фазе отмечается вялость, апатия, безразличие, крайняя пассивность. И в той, и в другой фазе шока пациент, как правило, не знает, где он находится и что с ним происходит, то есть он спутан, дезориентирован. В современной медицине большое количество исследований посвящено проблемам нарушений сознания в послеоперационном периоде и у реанимационных пациентов. В общетерапевтической клинике изменения сознания выявляются у 20% больных, преимущественно у пожилых. В отделениях реанимации и интенсивной терапии нарушения сознания развиваются значительно чаще - в 80% наблюдений.
 Острым нарушениям сознания придается большое значение, поскольку они являются признаками нарастающего соматического неблагополучия или полиорганной недостаточности. При анализе современной литературы мы столкнулись с тем, что практически весь спектр нарушений сознания за исключением коматозных состояний, эпилептического статуса и деменции объединено понятием Delirium. В отечественной психиатрической литературе под термином делирий подразумевается острый психоз с дезориентировкой, галлюцинациями, бредом, колеблющимся, чаще тревожным аффектом, двигательным и речевым возбуждением.
Острым нарушениям сознания придается большое значение, поскольку они являются признаками нарастающего соматического неблагополучия или полиорганной недостаточности. При анализе современной литературы мы столкнулись с тем, что практически весь спектр нарушений сознания за исключением коматозных состояний, эпилептического статуса и деменции объединено понятием Delirium. В отечественной психиатрической литературе под термином делирий подразумевается острый психоз с дезориентировкой, галлюцинациями, бредом, колеблющимся, чаще тревожным аффектом, двигательным и речевым возбуждением.
Что такое делирий, с точки зрения психиатра?

Классическим психиатрическим определением делирия является: «Делирий (лат. Delirium: безумие, помешательство, от Delirare – отклоняться от прямой линии, безумствовать: de – отделение, устранение; lira – гряда, борозда) - вид помрачения сознания, клинически проявляющееся наплывом зрительных галлюцинаций, ярких чувственных парейдолий (парейдолия – это разновидность зрительных иллюзий, заключающиеся в формировании иллюзорных образов, в качестве основы которых выступают детали реального объекта, например, фигуры людей и животных в облаках, изображение человека на поверхности луны) и резко выраженным двигательным возбуждением. Развитие делирия свидетельствует о наличии соматического заболевания, инфекции или интоксикации». Состояние расстроенного сознания без четких признаков искажения восприятия рассматривается в рамках спутанности сознания. Международная классификация болезней (МКБ-10) дает следующее описание delirium: Delirium – это этиологически неспецифический синдром, характеризующийся сочетанным расстройством сознания и внимания, восприятия, мышления, памяти, психомоторного поведения, эмоций и ритма сон-бодрствование. Он может возникнуть в любом возрасте, но чаще после 60 лет. Delirium является преходящим и колеблющимся по интенсивности нарушением сознания. Начало delirium обычно острое, состояние в течение дня колеблющееся. Обычно выздоровление наступает в течение 4 недель или меньше. Однако протекающий с колебаниями delirium длительностью до 6 месяцев не является редким. Различия, которые иногда делаются между острым и подострым delirium , имеют небольшое клиническое значение и такие состояния должны рассматриваться как единый синдром различной длительности и степени тяжести (от легкой до очень тяжелой). Delirium может проявляться на фоне деменции или ей предшествовать. Для достоверного диагноза должны присутствовать легкие или тяжелые симптомы в каждой из следующих групп симптомов:
а) измененное сознание и внимание; сниженная способность направлять, фокусировать, поддерживать и переключать внимание);
б) глобальное расстройство познания (искажения восприятия, иллюзии и галлюцинации, в основном зрительные; нарушения абстрактного мышления и понимания с или без преходящего бреда, но обычно с некоторой степенью инкогеренции (инкогеренция - речевая бессвязность); нарушение непосредственного воспроизведения и памяти на недавние события с относительной сохранностью памяти на отдаленные события; дезориентировка во времени, а в более тяжелых случаях в месте и собственной личности);

в) психомоторные расстройства (гипо- или гиперактивность и непредсказуемость перехода от одного состояния к другому; повышенный или сниженный поток речи; реакции ужаса);
г) расстройства ритма сон-бодрствование (бессонница, а в тяжелых случаях - тотальная потеря сна или инверсия ритма сон-бодрствование: сонливость днем, ухудшение симптомов в ночное время; беспокойные сны или кошмары, которые при пробуждении, в промежуточном состоянии, могут продолжаться как галлюцинации – гипнопомпические галлюцинации, обманы восприятия, “dreamy state”);
д) эмоциональные расстройства, тревога или страхи. Раздражительность, эйфория, апатия или недоумение и растерянность. Достоверный диагноз delirium может быть поставлен, даже если не установлена его причина.
Что такое delirium, с точки зрения реаниматолога?
Реаниматологическая трактовка понятия delirium является более широкой, чем психиатрическая, и, исходя из нее, получены данные, что delirium развивается у 60-80% реанимационных больных. С точки зрения реаниматолога, Delirium – это остро развившийся клинический синдром, который проявляется изменением уровня сознания в сочетании со снижением внимания или дезорганизацией мышления. Это определение отражает 5 принципиальных аспектов, которые позволяют отличать его от других состояний, которые также проявляются изменением уровня сознания и когнитивных функций. Во-первых, delirium является исключительно клиническим синдромом. Это означает, что его можно и нужно диагностировать при клиническом осмотре пациента, и для этого не требуется применения каких-либо дополнительных лабораторных или инструментальных методов. Во-вторых, delirium развивается остро, в течение короткого периода времени – от нескольких часов до нескольких суток - и он всегда ассоциирован с воздействием какого-либо стрессового фактора – операции, травмы, острого инфекционного процесса, выраженного болевого синдрома, критического состояния и т.д. Еще одним клиническим показателем, который подчеркивает острое развитие delirium, является неустойчивость уровня сознания в течение предшествующих осмотру 24 часов. Острота развития delirium позволяет провести дифференциальный диагноз с деменцией. При этих состояниях также выявляются изменения уровня сознания, снижение внимания и/или дезорганизованное мышление, однако, они существуют хронически, на протяжении длительного периода времени. В то же время, наличие у пациента деменции или корсаковского синдрома не исключает возможности развития у него делирия. Наоборот, грубые преморбидные когнитивные изменения достоверно повышают риск развития delirium при воздействии на пациента стрессорных факторов. Таким образом, если изменения общемозговой неврологической симптоматики носят хронический и стабильный характер, то наличие delirium исключается.
В-третьих, delirium всегда проявляется изменением уровня сознания. Из этого постулата следуют два важных для диагностики делирия следствия. Первое, уровень сознания должен быть выше сопора, и пациент не должен быть глубоко седирован. Для этого используется шкала RASS (Таблица 2).

Пациент должен иметь оценку по RASS от +4 до -3. При RASS -4/-5 пациент не может быть оценен на предмет наличия у него delirium. В этом случае нужно повторять оценку пациента по шкале RASS в динамике. И, второе, пациент, на момент осмотра имеющий оценку по шкале RASS 0, может иметь delirium только в одном случае – если в течение предшествующих осмотру суток у него была неустойчивость уровня сознания, то есть если ранее у него была любая другая оценка по RASS, отличная от ноля. Таким образом, если пациент оценен по шкале RASS в ноль баллов, и у него был стабильный неврологический статус в течение предшествующих осмотру 24 часов, то у пациента нет delirium; если пациент имеет оценку по RASS -4/-5, то на момент осмотра пациент либо в коме, либо в глубокой седации, что требует повторной оценки по RASS в динамике. В-четвертых, для диагностики делирия необходимо исследовать внимание. Сниженное внимание – это краеугольный камень delirium. Нет снижения внимания – нет delirium. Можно выделить два основных вида нарушений внимания: 1) с трудностью привлечь внимание и 2) с невозможностью его удержать. В-пятых, процесс диагностики делирия завершает выявление дезорганизации мышления или измененного уровня сознания. При дезорганизованном мышлении пациент отвечает неправильно на 2 или более из следующих 4 вопросов: «Плавает ли камень в воде?», «Плавает ли рыба в небе?», «Тяжелее ли один килограмм двух?», «Можно ли использовать молоток для забивания гвоздей?». Или: «Плавает ли лист по воде?», «Живут ли слоны в море?», «Тяжелее ли 2 килограмма, чем один?», «Можно ли молотком срубить дерево?». Для некоторых пациентов, особенно нейрореанимационных, эти вопросы могут оказаться слишком сложными для ответа, поэтому, по нашему мнению, следует для диагностики дезорганизованного мышления использовать следующий тест. Пациенту предлагается показать два пальца правой рукой, а спустя несколько секунд – показать другой рукой на два пальца больше. Изменение уровня сознания констатируется при любой оценке по RASS, отличной от 0. Однако эти тесты имеют ограничения у пациентов с очаговым поражением лобно-височных отделов левого полушария: они не будут правильно отвечать и выполнять инструкции из-за афазии. Таким образом, если у пациента нет явных признаков дезорганизации мышления и по шкале RASS он оценен в ноль баллов, то у него нет delirium, тогда как при дезорганизации мышления или при RASS -3/+4 у пациента диагностируется delirium. Описанная выше интерпретация определения delirium, по-сути, представляет собою алгоритм диагностики delirium.
И все-таки, что такое delirium или причины терминологической путаницы
Итак, delirium является клиническим проявлением острой дисфункции головного мозга. Другими словами, delirium – это проявление острой органной церебральной недостаточности. Точно так же, как повышение уровня креатинина в сочетании с олигоанурией являются клиническими проявлениями острой почечной недостаточности (ОПН). Однако, в отличие от ОПН, которую все врачи во всех странах мира и при любой клинической ситуации вне зависимости от причины ее вызвавшей, всегда называют ОПН и никак иначе, delirium в разных клинических ситуациях, в разных странах называют по-разному. Вот только несколько синонимов делирия: «острая энцефалопатия», «острый мозговой синдром», «острая когнитивная недостаточность», «обратимая деменция», «экзогенный психоз», «острая церебральная недостаточность», «токсическая энцефалопатия», «метаболическая энцефалопатия», «септическая энцефалопатия», «алкогольный делирий», «реанимационный психоз», и т.д.
Основная причина терминологической путаницы заключается в том, что в течение длительного времени реаниматологи были лишены возможности адекватной прикроватной диагностики остро развившихся нарушений психического статуса у реанимационного пациента. С появлением множества шкал оценки делирия, реаниматологи имеют возможность унифицировать свои диагностические подходы к больным, у которых развились изменения уровня сознания и психические нарушения в отделении реанимации. Однако поиск мониторинговых систем или методов нейровизуализации, которые позволяли бы диагностировать delirium и дифференцировать его различную выраженность, является актуальной медико-инженерной задачей. В условиях отсутствия унифицированного подхода к диагностике изменений психического статуса, естественно, происходила попытка привязать эти изменения к этиологическому фактору. Так появлялись «токсическая энцефалопатия», «метаболическая энцефалопатия», «септическая энцефалопатия», «алкогольный делирий». Еще одной причиной наличия такого разнообразия имен острому изменению сознания являются междисциплинарные различия в понимании медико-биологических явлений. Так, неврологи до сих пор предпочитают использовать термин «энцефалопатия» в сочетании с указанием этиологического фактора. Тогда как психиатры и реаниматологи чаще использовали понятие delirium. И, наконец, существуют языковая специфика восприятия понятия делирий. Так, в одних странах под делирием чаще понимали алкогольный делирий, проявляющийся психомоторным возбуждением и ажитацией, а в других, под этим понятием понимали извращенное восприятие действительности, часто сопровождающееся галлюцинациями и иллюзиями или изменения сознания и психического статуса, развивающиеся в послеоперационном или посттравматическом периоде. Переход на единый язык, по всей видимости, является дело будущего.
Этиология delirium

Факторы риска у пациентов с отсутствием структурных изменений в мозге. В подавляющем большинстве случаев невозможно выделить какой-либо один ведущий фактор в качестве причины развития delirium. Этиология delirium всегда многофакторна, поэтому принято выделять факторы риска. В литературе описано не менее 61 фактора риска, однако методологически правильно разделять факторы риска на три группы как в Таблице №4
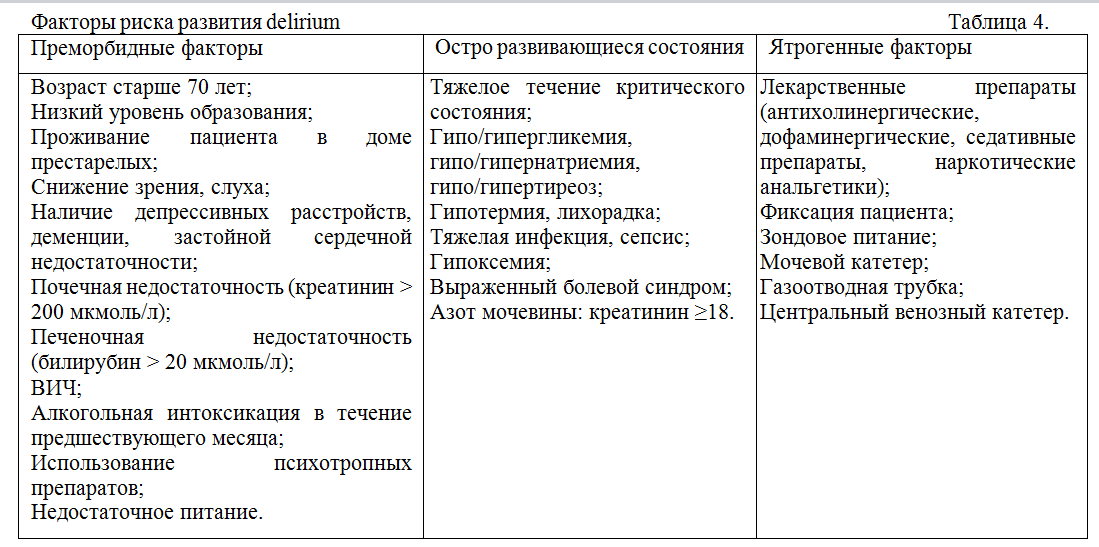
Среди этих факторов есть такие, которые при определенной тяжести критического состояния практически гарантированно приведут к развитию delirium. К таким факторам относятся наличие у пациента деменции, использование бензодиазепинов, развитие инфекционных осложнений. Известно, что деменция повышает риск развития delirium в 6 раз, в то время как более высокий образовательный уровень его значительно снижает. Точно также тяжелые инфекционные осложнения являются настолько типичными факторами риска развития delirium, что некоторые авторы считают delirium наиболее ранним клиническим проявлением этих осложнений. Исходя из этого, существует точка зрения, что при развитии delirium у реанимационного пациента, прежде всего, необходимо исключить наличие инфекционных осложнений.
Использование бензодиазепинов увеличивает риск развития delirium в 3 раза. Каждое разовое введение лоразепама повышает вероятность развития delirium на 20% , а при суммарной суточной дозе 20 мг у пациентов в 100% наблюдений развивается delirium. Пропофол также рассматривается, как фактор риска развития delirium, хотя и в меньшей степени, чем бензодиазепины. Наркотические анальгетики способны приводить к развитию delirium, особенно, когда они используются, прежде всего, для седации и в комбинации с бензодиазепинами или пропофолом. Однако, следует учитывать, что наличие некупированного болевого синдрома является мощным фактором риска развития delirium. Поэтому адекватное использование наркотических анальгетиков для эффективного купирования остро развившегося болевого синдрома не только не приведет к развитию delirium, а, наоборот, будет предотвращать его появление. Наиболее опасной комбинацией в плане риска развития delirium является совместное использование бензодиазепинов и антихолинергических препаратов или бензодиазепинов и дофаминергических препаратов. На сегодня нет седативных препаратов, которые бы достоверно уменьшали риск развития delirium. Вместе с этим в отдельных работах было показано, что при использовании альфа-симпатомиметических препаратов не только снижался риск развития delirium, но отмечалось восстановление нарушенных когнитивных функций.
Классификация delirium
 При клиническом осмотре delirium разделяют на гипоактивный, гиперактивный, смешанный. Кроме этого, ряд авторов выделяют субсиндромальный delirium. Гипоактивный, гиперактивный и смешанный делирий дифференцируют в зависимости от того, какую оценку по RASS имеет пациент. При RASS +1/+4 диагностируется гиперактивный delirium, при RASS 0/-3 – гипоактивный, а при неустойчивости пациента в пределах оценки по RASS +4/-3 delirium является смешанным, который выявляется наиболее часто. Субсиндромальный delirium развивается в тех же клинических условиях, что и обычный delirium. Выделение субсиндромального delirium оправдано, поскольку его диагностика позволяет начать своевременную и адекватную терапию, не дожидаясь ухудшения клинической симптоматики и формирования развернутого delirium. Пациенты с субсиндромальным delirium занимают промежуточное положение – между пациентами, не имеющими delirium, и делириозными больными - по тяжести течения критического состояния и исходам. Понятие субсиндромальный delirium до сих пор не является общепринятым. Выделялись и продолжают выделяться пограничные состояния между нормальным уровнем сознания и delirium. Однако они называются по-разному. Им безосновательно дают различные некорректные названия, например, «депрессивные нарушения». Иногда авторы приводят очень запутанные классификации нарушений сознания. Например Jurban A с соавт нарушения сознания у реанимационных пациентов разделили на кому, delirium и когнитивные нарушения. При этом делириозные и коматозные пациенты после разделения были вновь объединены в одну группу, чтобы затем разделить их на подгруппу, в которой сознание в конечном итоге восстановилось, и подгруппу, в котором восстановления сознания не было, и пациенты скончались. Кроме этого, пациенты с когнитивными нарушениями были разделены на больных, имевших депрессию и пациентов без депрессии. Однако для развития депрессии необходима достаточная ясность сознания. По-сути, авторы описывали пациентов с субсиндромальным delirium – условия, в которых развились изменения сознания, не отличались от условий, в которых развился delirium, и все пациенты, если их оценивать по ICDSC имели по нескольку баллов, а исходы их лечения были хуже, чем у пациентов без нарушений сознания, но лучше, чем у больных с delirium. Минусы от создания своих классификаций нарушений сознания очевидны. Это – терминологическая путаница, невозможность воспроизведения дизайна исследования в других клиниках, что не даст возможности сравнивать тяжесть состояния пациентов, результаты лечения этих пациентов и исходы, то есть терминологическая путаница лишает возможности проведения многоцентровых исследований. Но самое главное, пациенты не получают адекватной терапии.
При клиническом осмотре delirium разделяют на гипоактивный, гиперактивный, смешанный. Кроме этого, ряд авторов выделяют субсиндромальный delirium. Гипоактивный, гиперактивный и смешанный делирий дифференцируют в зависимости от того, какую оценку по RASS имеет пациент. При RASS +1/+4 диагностируется гиперактивный delirium, при RASS 0/-3 – гипоактивный, а при неустойчивости пациента в пределах оценки по RASS +4/-3 delirium является смешанным, который выявляется наиболее часто. Субсиндромальный delirium развивается в тех же клинических условиях, что и обычный delirium. Выделение субсиндромального delirium оправдано, поскольку его диагностика позволяет начать своевременную и адекватную терапию, не дожидаясь ухудшения клинической симптоматики и формирования развернутого delirium. Пациенты с субсиндромальным delirium занимают промежуточное положение – между пациентами, не имеющими delirium, и делириозными больными - по тяжести течения критического состояния и исходам. Понятие субсиндромальный delirium до сих пор не является общепринятым. Выделялись и продолжают выделяться пограничные состояния между нормальным уровнем сознания и delirium. Однако они называются по-разному. Им безосновательно дают различные некорректные названия, например, «депрессивные нарушения». Иногда авторы приводят очень запутанные классификации нарушений сознания. Например Jurban A с соавт нарушения сознания у реанимационных пациентов разделили на кому, delirium и когнитивные нарушения. При этом делириозные и коматозные пациенты после разделения были вновь объединены в одну группу, чтобы затем разделить их на подгруппу, в которой сознание в конечном итоге восстановилось, и подгруппу, в котором восстановления сознания не было, и пациенты скончались. Кроме этого, пациенты с когнитивными нарушениями были разделены на больных, имевших депрессию и пациентов без депрессии. Однако для развития депрессии необходима достаточная ясность сознания. По-сути, авторы описывали пациентов с субсиндромальным delirium – условия, в которых развились изменения сознания, не отличались от условий, в которых развился delirium, и все пациенты, если их оценивать по ICDSC имели по нескольку баллов, а исходы их лечения были хуже, чем у пациентов без нарушений сознания, но лучше, чем у больных с delirium. Минусы от создания своих классификаций нарушений сознания очевидны. Это – терминологическая путаница, невозможность воспроизведения дизайна исследования в других клиниках, что не даст возможности сравнивать тяжесть состояния пациентов, результаты лечения этих пациентов и исходы, то есть терминологическая путаница лишает возможности проведения многоцентровых исследований. Но самое главное, пациенты не получают адекватной терапии.
Формирование представлений о типах delirium позволили по-другому увидеть классификацию нарушений сознания у реанимационных пациентов, исходно не имеющих патологии центральной нервной системы. При RASS -4/-5 у пациента диагностируется коматозное состояние. Пациенты, имеющие RASS +4/-3, оцениваются методом ICDSC. При ICDSC 0 пациент не имеет нарушений сознания, при ICDSC 1-3 у пациента диагностируется субсиндромальный delirium, при ICDSC ≥ 4 пациент имеет развернутый delirium. Другими словами, реанимационный пациент без патологии центральной нервной системы может иметь всего три состояния сознания: ясное сознание, коматозное состояние или delirium. Такое разделение имеет непосредственное влияние на исходы, поскольку, если у пациента обнаруживаются нарушения сознания, и он находится не в коме, то ему необходимо начать терапию, направленную на коррекцию delirium. Более сложная ситуация возникает при трактовке изменений уровня сознания у нейрореанимационных пациентов, то есть у реанимационных больных с исходным повреждением центральной нервной системы. Клиническая интерпретация нарушений уровня сознания у нейрореанимационных пациентов является актуальной задачей, которая должна стать целью дальнейших научных исследований.
Лечение пациентов с delirium
Задачей первостепенной важности в лечении пациента с delirium является раннее выявление возможной причины или вероятных факторов риска и незамедлительная их коррекция. Очевидно, что не все факторы риска могут быть корригированы. К таким относятся, например, предшествующая критическому состоянию деменция или старческий возраст. Однако существует большое количество существенных и потенциально корригируемых факторов риска. Это, прежде всего, гомеостатические нарушения, инфекционные осложнения, болевой синдром и все ятрогенные факторы. Следует ограничить седацию пациента, избегая при этом использования бензодиазепинов. Ситуации, при которых они применяются, необходимо сузить до коррекции судорог и лечения делирия, развившегося вследствие отмены алкоголя. В отделении реанимации не должна практиковаться необдуманная фиксация пациентов. Пребывание родственников рядом с пациентом способно существенно уменьшить необходимость фиксации пациента. Назогастральный зонд, мочевой и центральный венозный катетер должны быть удалены как можно раньше. Кроме этого, очень важно, чтобы у пациентов, использовавших в повседневной жизни слуховые приборы или очки, была возможность пользоваться ими при нахождении в реанимации. В пределах видимости должны располагаться часы и календарь с отметкой сегодняшней даты. Работа реанимации должна быть построена таким способом, чтобы в дневные часы помещение максимально освящалось дневным светом, а в вечерние и ночные освещение было приглушенным ъ. Максимальный объем рутинных лечебных манипуляций и мероприятий по уходу должны проводиться в дневные часы. Время ночного отдыха пациентов должно быть по возможности максимально увеличено. С пациентом необходимо проводить активные реабилитационные мероприятия, причем начинаться они должны в как можно ранние сроки. Этими отчасти простыми и логичными мероприятиями нельзя пренебрегать, поскольку они способны существенно улучшить ситуацию.
Основой фармакологической коррекции бреда, галлюцинаций, возбуждения до последнего времени являются нейролептические препараты. Препаратом выбора долгое время был галоперидол, который является классическим представителем типичных нейролептиков. Во всех международных и национальных руководствах по лечению Delirium он пока остается препаратом первой линии. Основной причиной этого является то, что с 1957 года, когда галоперидол был введен в клиническую практику, накоплен огромный опыт применения этого препарата. В целом, галоперидол является относительно безопасным препаратом у пациентов с делирием. Он блокирует дофаминергические рецепторы, и это является основой его действия. Существуют различные формы этого препарата, но в реанимации наиболее употребима парентеральная форма. Галоперидол можно вводить внутримышечно, внутривенно болюсно и внутривенно в виде продленной инфузии и даже в виде продленной подкожной инфузии. Своего максимального клинического эффекта галоперидол достигает не сразу, а спустя определенный период времени, который в зависимости от индивидуальных особенностей, может составлять от нескольких часов до несколько суток систематического использования. Период полувыведения составляет12 – 35 часов. Это является причинами сложности подбора адекватной дозы. Большинство руководств содержат рекомендации о начальной дозе галоперидола 2,5 – 5 мг, внутривенно с последующим добавлением препарата до достижения клинического эффекта. Поскольку начать действовать галоперидол может только через 30 минут после внутривенного введения, то, как правило, повторять его введения рекомендуют через 30 – 60 минут. Это так называемый «метод титрации». Максимальную суточную дозу галоперидола назвать чрезвычайно сложно. Есть сообщения о безопасном использовании 975 мг галоперидола в сутки. Однако, такие сверхдозы галоперидола не дают лечебных эффектов и их использовать нецелесообразно.
Основными побочными эффектами галоперидола являются экстрапирамидные расстройства, нарушения сердечного ритма и злокачественный нейролептический синдром. Экстрапирамидные нарушения являются наиболее частыми. Известно, что при его парентеральном введении экстрапирамидные нарушения развиваются гораздо реже, чем при энтеральном введении. При отмене галоперидола экстрапирамидные нарушения в большинстве наблюдений быстро регрессируют. Однако в ряде ситуаций, особенно у пациентов с органическими повреждениями мозга, развиваются острые дистонии, в том числе акатизия (клинический синдром, характеризующийся постоянным или периодически возникающим чувством внутреннего двигательного беспокойства и проявляющийся в неспособности больного долго сидеть спокойно в одной позе или долго оставаться без движения), синдром Куленкамфа-Тарнова (непреодолимое стремление открывать рот и высовывать язык; повышение тонуса и судороги жевательной и мимической мускулатуры и мышц затылка; гиперрефлексия и гиперсаливация; пароксизмальная спастическая кривошея, опистотонус, брадипноэ), окулогирные кризы (эпизодическая содружественная девиация глаз, обычно вверх и латерально, редко— вниз или строго латерально). Эти нарушения могут сохраняться в течение длительного времени – от нескольких часов до нескольких суток, а то и - недель. При длительном применении галоперидола возможно развитие паркинсоноподобных расстройств, которые дляться несколоко месяцев, иногда – годы. У пациентов с удлиненным интервалом QT галоперидол может вызвать мультиформную желудочковую аритмию – Torsades de pointes – которая, в свою очередь, может трансформироваться в желудочковую фибрилляцию. Torsades de pointes чаще возникает при использовании высоких доз галоперидола у пациентов с гипокалиемией, гипокальцемией, гипомагнемией и гипотиреозом. В этих случаях необходима отмена галоперидола и применение магнезии. Злокачественный нейролептический синдром является грозным осложнением, имеющим 10% летальность. Это идиосинкратическая реакция в ответ на галоперидол, проявляющаяся гипертермией, выраженной ригидностью мышц и лабильностью вегетативной нервной системы. Диагноз устанавливается путем исключения причин, которые приводят к гипертермии, метаболическому ацидозу и повышению уровня креатинин киназы. Основой терапии является использование дантролена. Кроме этих осложнений описан синдром внезапной смерти при использовании нейролептиков. Это наименее изученный синдром, объяснения которому на сегодня не существует. Одним из наиболее интересных парадоксов является то, что, не смотря на длительную историю использования галоперидола, отсутствуют рандомизированные многоцентровые исследования, изучающие особенности его использования у пациентов с delirium. Отдельной интересной и сложной задачей является лечение пациентов с гипоактивным delirium, который в отечественных психиатрических руководствах назывался «тихой спутанностью». С одной стороны, для этих пациентов, как и для больных с другими типами delirium, возможно, показаны нейролептические препараты. С другой стороны, эти пациенты имеют сниженный уровень бодрствования, и галоперидол, и атипичные нейролептики, нельзя использовать у этой категории пациентов, поскольку при их применении уровень сознания может еще больше снизиться. Возможно, этой группе пациентов целесообразнее назначать холиномиметические препаратами (цитиколин, ипидакрин, холина альфосцират и др), что должно быть подтверждено или опровергнуто дальнейшими исследованиями.
Нарушения сознания являются актуальной проблемой у реанимационных пациентов. Нарушенное сознание в сочетании с полиорганной дисфункцией ухудшает исход основного заболевания. Длительное время отсутствовал единый подход к описанию нарушенного сознания у реанимационного пациента. В результате возникло большое количество синонимов, описывающих, по сути, нарушенное сознание, но акцентирующих свое внимание на отдельных этиологических, патогенетических или клинических составляющих этого синдрома. Внедрение в клиническую практику шкал CAM-ICU или ICDSC позволило унифицировать диагностический подход. В результате большинство авторов нарушения сознания у реанимационных пациентов стали называть delirium. Это вошло в определенные классификационные и терминологические противоречия с представлениями отечественной психиатрической школы, но у реаниматолога появился практичный диагностический инструмент, позволяющий своевременно выявлять у пациентов нарушенное сознание. В результате стало возможным внедрение в повседневную клиническую практику широкого спектра целенаправленных мероприятий, направленных на профилактику и лечение delirium у реанимационных пациентов. Таким образом, широкое внедрение в отечественную практику подходов к диагностике, профилактике и лечению delirium у реанимационных пациентов является целесообразным.